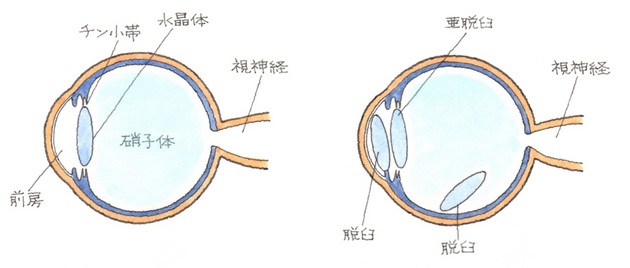
カメラで言えば、レンズの役目を果たしているのが水晶体ですが、この水晶体が正しい位置からずれた状態を亜脱臼、完全に外れてしまった状態を脱臼と呼んでいます。
具体的にいえば、水晶体は、チン小帯と呼ばれる細い糸で眼球壁に固定されています。
チン小帯のもう一方の端は虹彩につながる毛様体に付着し、虹彩の後方、瞳孔の中心に位置するように固定されているのです。
水晶体が完全に支えを失って後方の硝子体の中に沈み込む、瞳孔を通って虹彩の前に飛び出たものを水晶体完全脱臼、一部の支えを失って、下方に沈んだときは、亜脱臼と呼ばれています。
ズレの方向によって、前方脱臼、後方脱臼、側方脱臼などとも呼ばれています。
※チン小帯
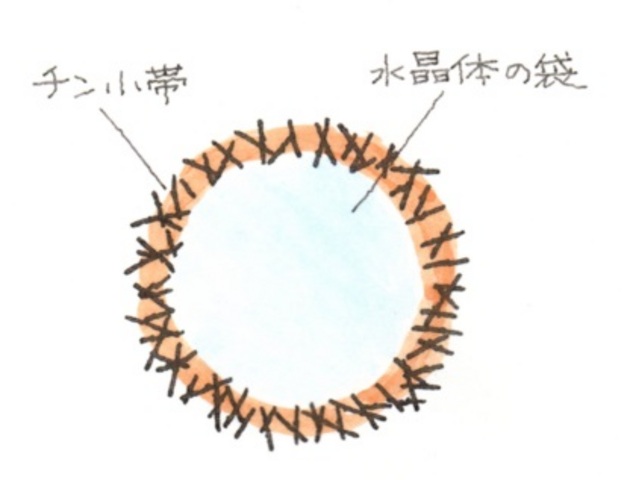 チン小帯とは、毛様体と水晶体の間を結び、水晶体を支える働きをしています。
チン小帯とは、毛様体と水晶体の間を結び、水晶体を支える働きをしています。
また、毛様体の節肉と協力して、遠くや近くを見るときに水晶体の厚さを変える働き=調節作用の役目も果たしています。
水晶体亜脱臼、脱臼は、チン小帯が切れたために起こります。
交通事故では、眼球の打撲を原因として水晶体亜脱臼や脱臼が発生しており、片眼性です。
水晶体脱臼の症状ですが、軽度の偏位では、視力は正常です。
ズレがひどくなると、複視、近視や乱視となり、眼鏡で矯正しても視力が不良になることがあります。
水晶体が瞳孔の後方に脱臼すると裸眼の視力は高度に低下します。
水晶体が硝子体内に脱臼すると、ぶどう膜炎を起こし、結膜充血をきたすことがあります。
眼圧が上昇し、角膜混濁、結膜充血をきたすこともあります。
また水晶体前房脱臼では、瞳孔がふさがれて緑内障になります。
このときには緑内障の症状に加えて角膜の後に脱臼した水晶体が見えます。
散瞳薬を点眼して瞳孔を広げ、細隙燈顕微鏡で観察し水晶体が正しい位置にないことが確認できれば、確定診断となり、完全脱臼した水晶体がどこにあるかは眼底鏡を使って探します。
緑内障やぶどう膜炎で眼内がよく見渡せないときや、外傷で眼内に出血しているときには超音波検査やXP、CT撮影が診断に有効です。
視力が正常、あるいは障害が軽いときは、オペによらず、そのまま経過を観察します。
水晶体脱臼では水晶体を包む袋=水晶体嚢が正常ではなく、眼内レンズの挿入が難しいからです。
眼内レンズが使えなくても、術後に眼鏡やコンタクトレンズで矯正は可能ですが、ケアが大変で、見え方の質も低くなり、軽度の脱臼であれば、様子を見ることが眼科の常識となっています。
完全脱臼や亜脱臼、視力障害が高度になれば水晶体を切除します。
硝子体の中の水晶体を除去するには硝子体も同時に切除し、眼内レンズを毛様体に縫い付けるオペが実施されることもあります。
ぶどう膜炎、緑内障を合併すれば脱臼水晶体を切除します。
また、前房脱臼した水晶体も切除する必要があります。



